Экстренная бронхоскопия в диагностике и лечении инородных тел трахеи и бронхов у детей.
Н.С.Якушенко, зав.отделением эндоскопии СПб ГБУЗ ГТБ№2
В.А.Калашникова, врач-эндоскопист ЛОГБУЗ ДКБ
Г.Ф.Паламарчук, д.м.н., профессор кафедры эндоскопии СЗГМУ им.И.И.Мечникова
г. Санкт-Петербург.
Аспирация инородного тела относится к жизнеугрожающим состояниям, так как вследствие нарушения проходимости дыхательных путей (ДП) развивается острая дыхательная недостаточность, способная привести к асфиксии. После аспирации инородного тела (ИТ) внезапно возникает резкий приступообразный кашель, удушье, стенотическое дыхание, гиперемия или цианоз лица, слезотечение и гиперсаливация. Дальнейшее развитие клинических симптомов зависит от характеристики инородного тела, его локализации и сроков нахождения в ДП.
Особенно опасными для жизни являются «баллотирующие» ИТ, которые перемещаются при вдохе, выдохе и кашле от бифуркации трахеи к голосовым складкам. При ударе инородного тела по голосовым складкам снизу возникает ларингоспазм, а ущемление ИТ в голосовой щели может привести к асфиксии.
Принципиальное значение имеет разделение инородных тел на неорганические и органические, так как последние вызывают выраженную воспалительную реакцию в бронхах, чаще гнойного характера, осложняются развитием грануляций и стеноза бронха, а также пневмонией, ателектазом и бронхоэктазами.
Основной метод диагностики и лечения инородных тел ДП — бронхоскопия, которая проводится после рентгенологического обследования. В зависимости от возраста и особенностей инородного тела выполняют как жесткую, так и гибкую бронхоскопию.
У детей младшего возраста (до 10 лет) выполняют жесткую бронхоскопию под наркозом с ИВЛ, у детей старше 10 лет возможны как жесткая, так и гибкая бронхоскопия. В некоторых случаях гибкая бронхоскопия является диагностической и предшествует жесткой. Выполнение фибробронхоскопии в первую очередь оптимально в случаях, когда существуют сомнения в самом факте аспирации.
Многообразие инородных тел ДП позволяет сформулировать лишь общие принципы их удаления.
Алгоритм эндоскопического удаления инородных тел из ДП.
- • Диагностическая бронхоскопия и визуализация инородного тела: определение его локализации, происхождения, формы, степени фиксации, наличия сопутствующих изменений в бронхе.
- • Выбор инструмента для удаления инородного тела.
- • Извлечение инородного тела.
- • Осмотр бронхов в зоне нахождения инородного тела.
- • Местный гемостаз при необходимости.
- • Лечебная бронхоскопия, направленная на купирование воспалительных изменений при их наличии.
Представляем собственный клинический опыт диагностики и лечения инородных тел ДП у детей. Дети с подозрением на инородное тело ДП из Ленинградской области поступают в экстренном порядке в ЛОГБУЗ Детскую клиническую больницу. Учитывая размеры региона, чаще всего пациенты поступают переводом сантранспортом из ЦРБ, реже при самообращении.
В течение 3 лет в ДКБ поступил 41 ребенок с подозрением на инородное тело ДП. Мальчики — 28 (68%), девочки — 13 (32%) . Возраст больных от 1 года до 14 лет. Распределение по возрасту: до 3 лет — 22 (54%), от 4 до 10 лет — 12 (29%), от 11 до 14 лет — 7 (17%).
На основании анамнеза аспирация инородного тела заподозрена у 36 больных. Оставшиеся 5 больных госпитализированы по направлению педиатров и пульмонологов в связи с длительно текущими бронхитами либо пневмонией.
Сроки поступления в стационар: до 24 часов - 31пациент, до 48 часов — 6 пациентов, более 48 часов — 4 (от 10 дней до 6 месяцев от начала заболевания).
При рентгенологическом обследовании контрастная тень выявлена в 12 случаях (29%), косвенные признаки ИТ (зональные гиповентиляция, гипервентиляция, инфильтрация) в 21 случае (51%), в 8 случаях (20%) рентгенологические изменения отсутствовали.
Результаты:
Всем больным была выполнена трахеобронхоскопия. Использовались комплекты ригидного бронхоскопа “K.Storz” и видеобронхоскопы Pentax диаметром 3,4 и 4,9 мм .
Ригидная бронхоскопия выполнена 33 пациентам. Гибкая видеобронхоскопия — 3 пациентам. Гибкая бронхоскопия с переходом к ригидной бронхоскопии — 5 пациентам.
Инородное тело/тела было выявлено у 29 больных (71%). Признаки попадания инородного тела: дефекты слизистой гортани, трахеи, мелкие фрагменты органического происхождения — у 3 (7%). Неспецифические воспалительные изменения: катаральный эндобронхит, гнойный эндобронхит — у 9 (21%).
Для удаления инородных тел использовались оптические и неоптические щипцы с фенестрированными браншами типа Killian, Vancouver и типа «аллигатор». Удаление производилось только при ригидной бронхоскопии.
Распределение локализации инородных тел представлено в диаграмме 1. Характеристика инородных тел представлена в диаграмме 2.
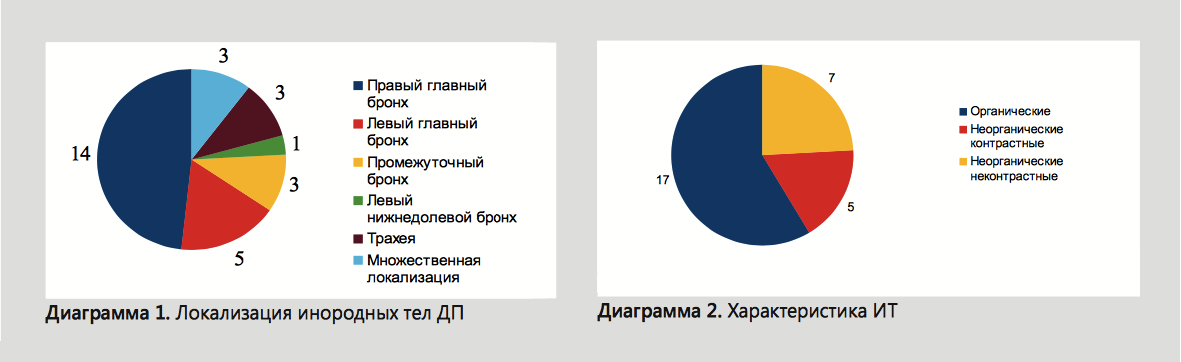
Локальных осложнений выявлено 12: в 5 случаях развились местные грануляции, в 4 случаях локальный гнойный эндобронхит, в 2 случаях — эрозии слизистой, в 1 случае зафиксирован незначительный пневмомедиастинум (при аспирации канцелярской кнопки).
В 8 случаях из 12 (67%) локальные осложнения были вызваны органическими инородными телами (орехи арахиса, семена подсолнечника).
Серьезных отдаленных осложнений после удаления ИТ не отмечалось.
Клинический случай.
Мальчик, 1год 4 месяца, наблюдался у пульмонолога в районной больнице с длительно текущей левосторонней нижнедолевой пневмонией. Факт аспирации анамнестически не указан. После неэффективного лечения в течение 4 месяцев заподозрено инородное тело бронхов.
При поступлении состояние удовлетворительное. Аускультативно: дыхание ослаблено слева в нижних отделах. На обзорном рентгеновском снимке органов грудной клетки — пневмоническая инфильтрация в нижней доле левого легкого без признаков деструкции.
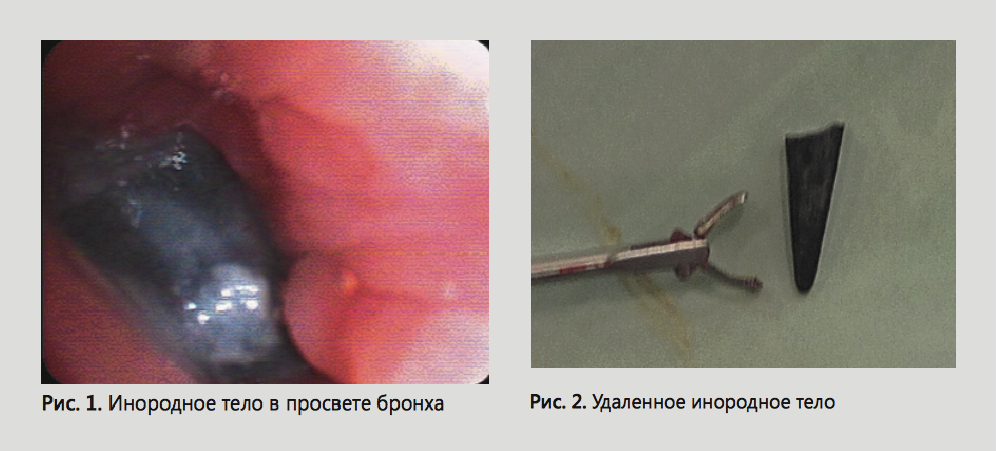
Под наркозом в условиях операционной через ларингеальную маску выполнена видеотрахеобронхоскопия. В просвете левого нижнедолевого бронха слева на фоне отека, гиперемии и незначительной инфильтрации слизистой визуализировано инородное тело. (Рис.1).
Выполнена интубация трахеи тубусом ригидного бронхоскопа K.Storz.
Инородное тело захвачено и извлечено жесткими не оптическими эндоскопическими щипцами тип Vancouver вместе с тубусом бронхоскопа. Выполнена повторная интубация трахеи. Проходимость бронха сохранена. Воспалительный стеноз 2 степени. Ограниченный гнойный эндобронхит. Секрет аспирирован с промыванием раствором 0,5% диоксидина. Инородное тело (зуб пластиковой расчески) представлено на рис.2
После курса антибактериальной, противовоспалительной и бронхолитической терапии — полная регрессия изменений при рентген-контроле.
Выводы:
- Всем больным с подозрением на инородное тело бронхов показана диагностическая бронхоскопия.
- Эффективность и безопасность процедуры удаления инородных тел у детей зависит от оснащенности учреждения и опыта врача-эндоскописта.
- Органические инородные тела, такие как орехи, семена, кусочки пищи, вызывают большее количество местных осложнений.
- Длительно текущие воспалительные заболевания легких требуют исключения их аспирационного генеза.

